La ricostruzione della scena del crimine
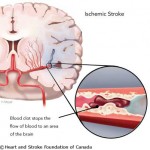 Allora, per chi non avesse seguito le puntate precedenti, abbiamo introdotto un giallo misterioso dove delle cellule del cervello umano muoiono improvvisamente in seguito ad ischemia cerebrale (icutus), mentre noi siamo la polizia scientifica molecolare nominati per cercare di spiegare cosa sia accaduto in quegli istanti e determinare chi ha causato la morte neuronale.
Allora, per chi non avesse seguito le puntate precedenti, abbiamo introdotto un giallo misterioso dove delle cellule del cervello umano muoiono improvvisamente in seguito ad ischemia cerebrale (icutus), mentre noi siamo la polizia scientifica molecolare nominati per cercare di spiegare cosa sia accaduto in quegli istanti e determinare chi ha causato la morte neuronale.
Per chi non avesse seguito le parti precedenti dia uno sguardo ad i seguenti links Ischemia Cerebrale (Parte I) Ischemia Cerebrale (Parte II)
Fino ad ora il nostro taccuino è quasi vuoto, sappiamo ancora poco e ci sono ancora tante cose da analizzare. Se fossimo degli zelanti ispettori, una delle prime cose da fare potrebbe essere ricostruire le ultime ore delle vittime per capire chi poteva trovarsi là al momento del delitto. In questo caso potremmo usare dei modelli cellulari (in vitro) o animali (in vivo) per riprodurre quello che succede nell’ictus umano. La scelta del modello non è banale, anzi è fondamentale per poter chiarire qualcosa. In genere si hanno due strade davanti ed in base a questa scelta dipenderà il livello di difficoltà che si dovrà affrontare.
La prima strada è la scelta di modelli cellulari (in vitro) che danno dei dati semplicemente misurabili ed abbastanza riproducibili; tutto sommato è un sistema semplicissimo da affrontare, ma d’altra parte ci accorgeremo presto che questi modelli sono un’eccessiva semplificazione di quello che avviene nell’uomo e che quindi ci sono anche delle notevoli limitazioni.
La seconda strada, invece, è la scelta di un modello animale (in vivo) che riproduce con molta fedeltà quello che avviene sull’uomo, ma è difficile da capire ed analizzare in tutti i suoi dettagli, proprio perché più simili al danno umano.
Ci sarebbe anche una terza strada definita ex vivo oppure colture organo tipiche, in cui si coltivano interi tessuti o parti di organi prelevati dall’animale vivo per avere una maggiore complessità rispetto alle semplici cellule, ma un vantaggio di semplificazione rispetto all’animale intero.
Le ultime ore delle vittime
Quello che si fa è prendere un certo numero di animali, ad esempio topi o ratti, ed indurre in questi l’ictus attraverso l’occlusione di una arteria cerebrale importante. Ogni animale potrebbe essere analizzato in tempi diversi così da ricostruire gli eventi che seguono l’occlusione sanguigna e precedono il danno finale.
I risultati sono interessanti, poiché è subito evidente che non tutte le cellule neuronali muoiono contemporaneamente; il volume ischemico si espande da una zona più vicina all’occlusione sanguigna fino ad arrivare ad un massimo di espansione a circa 24 ore dal danno. In ogni momento potremmo riconoscere una zona prevalentemente necrotica con poche cellule vive (core ischemico) ed una zona circostante in sofferenza che diverrà ben presto anch’essa morta (penombra ischemica).
L’onda killer
 Se dovessimo ricostruire cosa accade negli ultimi istanti di queste cellule, ci potremmo accorgere che le cellule della penombra moriranno entro qualche ora non riescono a gestire i flussi di calcio citosolico (vedi primo post). Il calcio si accumula nelle cellule poiché queste non hanno energia a sufficienza per pomparlo fuori; di conseguenza le cellule sono più facilmente eccitabili e possono attivarsi anche in momenti non opportuni, liberando neurotrasmettitori che eccitano altre cellule come un’onda di scariche elettriche longitudinali che si propagano dal centro dell’ischemia fino alla periferia del cervello. Proprio in questi momenti, ovvero poco prima della morte cellulare, si possono avere dei corto circuiti neuronali e l’avvio di sistemi di ripristino di emergenza nella metà cerebrale colpita. Questi corto circuiti generano i classici segni premonitori che si possono riassumere nell’acronimo inglese FAST
Se dovessimo ricostruire cosa accade negli ultimi istanti di queste cellule, ci potremmo accorgere che le cellule della penombra moriranno entro qualche ora non riescono a gestire i flussi di calcio citosolico (vedi primo post). Il calcio si accumula nelle cellule poiché queste non hanno energia a sufficienza per pomparlo fuori; di conseguenza le cellule sono più facilmente eccitabili e possono attivarsi anche in momenti non opportuni, liberando neurotrasmettitori che eccitano altre cellule come un’onda di scariche elettriche longitudinali che si propagano dal centro dell’ischemia fino alla periferia del cervello. Proprio in questi momenti, ovvero poco prima della morte cellulare, si possono avere dei corto circuiti neuronali e l’avvio di sistemi di ripristino di emergenza nella metà cerebrale colpita. Questi corto circuiti generano i classici segni premonitori che si possono riassumere nell’acronimo inglese FAST
- Faccia asimmetrica (ad es. una palpebra più bassa, o una bocca storta): ciascuna metà del nostro organismo è gestita da una metà cerebrale, se in una di queste ultime avvengono corto circuiti oppure entrano in funzione sistemi di emergenza, la faccia o il corpo può avere un’asimmetria.
- Arti asimmetrici: si sollevano entrambe le braccia con i palmi rivolti verso l’alto, poi si chiudono gli occhi e si mantiene questa posizione per qualche secondo, nell’ictus un braccio tende a scendere per lo stesso motivo precedente
- Suoni confusi o distorti: Se le scariche elettriche colpiscono il centro del linguaggio, il paziente potrebbe essere colto da afasia con emissione di parole confuse, suoni distorti o potrebbe pensare di parlare correttamente mentre farfuglia parole a caso.
- Tempo: se si notano anche uno solo dei sintomi precedenti non bisogna esitare, una cura tempestiva è fondamentale per una buona riuscita della terapia.
Questi sintomi, infatti, compaiono ben prima che avvenga la morte dei neuroni, quindi sono ancora del tutto reversibili se si riesce a ripristinare la circolazione cerebrale.
Il paziente potrebbe anche avere all’improvviso
- debolezza o insensibilità o comparsa di formicolii a una metà del volto, a un braccio o a una gamba oppure a tutta la metà del corpo
- oscuramento o perdita della visione da un solo occhio
- incapacità di esprimersi o di comprendere qualcuno che parla
- inspiegabile sensazione di vertigine, capogiro, sbandamento o cadute improvvise
- grave e inspiegabile mal di testa.
Se questi sintomi scompaiono entro 24 ore, al paziente verrà detto che ha avuto un Transient Ischemic Attack (TIA), cioè un attacco ischemico transitorio, in pratica un ictus minore, dovuto a una occlusione solo transitoria di un vaso arterioso.
Primo intervento
Se il paziente colpito da icuts ha la fortuna avere vicino qualcuno che sa riconoscere i sintomi e riesce a portarlo in pronto soccorso entro le 3 ore dall’occlusione dell’arteria cerebrale, allora i medici potrebbero somministrare al paziente del tPA, ovvero l’attivatore tissutale del plasminogeno, in grado di degradare il trombo che ha occluso un’arteria e ridare ossigeno alle cellule neuronali prima che sia troppo tardi. Altra alternativa altrettanto valida è inserire un palloncino nell’arteria occlusa per gonfiarlo nell’ostruzione e liberare il circolo sanguigno.
Quando invece è già troppo tardi succede un qualcosa di irreversibile o quasi. Questo impercettibile punto di non ritorno che avviene dopo le prime 3 ore nell’uomo e ben prima che incominci la morte neuronale è l’oggetto della nostra contesa.
Fino ad oggi, infatti, non esistono metodologie che riescano in qualche modo ad identificare il perché le cellule neuronali muoiano anche se ricevono ossigeno, metaboliti e sostanze trofiche, e non si riesce a capire neanche quanto sarà esteso il danno, quali cellule moriranno e soprattutto quale zone saranno interessate. Ai familiari del paziente, infatti, verrà detto che bisognerà aspettare 1-2 giorni per capire quanto esteso è il danno e quali zone del cervello interesserà.
Questo aspetto è il punto cruciale, in queste ore che precedono il danno le cellule sono vive e ci servirebbe capire perché muoiono per poi cercare disperatamente un metodo per bloccare tale procedura apparentemente irreversibile.
Analisi della scena del crimine
 Un ispettore che si trova in una scena del crimine molto complessa come quella descritta e che ha sentito la ricostruzione del danno analizzerebbe sicuramente tutta una batteria di proteine e di mRNA per capire costa stavano facendo i neuroni in quei momenti. Questa analisi ovviamente può essere fatta da una ipotetica polizia scientifica utilizzando, ad esempio, la metodica dei microarray.
Un ispettore che si trova in una scena del crimine molto complessa come quella descritta e che ha sentito la ricostruzione del danno analizzerebbe sicuramente tutta una batteria di proteine e di mRNA per capire costa stavano facendo i neuroni in quei momenti. Questa analisi ovviamente può essere fatta da una ipotetica polizia scientifica utilizzando, ad esempio, la metodica dei microarray.
I microarray sono dei piccoli chips della grandezza della punta del nostro indice con cui è possibile valutare l’aumento o la diminuzione dell’espressione dell’mRNA di tantissimi geni contemporaneamente attraverso l’uso di un estratto di RNA da un controllo ed un estratto di RNA da un trattato.
Per chi non conosce i chips può leggere qui Microarray – Wikipedia
Tecnicamente questa metodica ci consente di guardare sommariamente tra i nostri 30.000 geni, quali sono aumentati o diminuiti in seguito ad un determinato stimolo, farmaco, malattia etc etc.
Questa metodica, infatti, si addice benissimo ad avere una visione globale del problema per incominciare un percorso di indagine sui responsabili della patologia.
Noi potremmo utilizzare questa metodica per analizzare zone analoghe del cervello in un animale ischemico e confrontarlo con un animale shame-operated, ovvero un animale che ha ricevuto una procedura chirurgica simile ma che non ha avuto l’occlusione di un arteria. Questo è importante poiché dobbiamo evitare alcune interferenze dovute allo stress operatorio, ad eventuali infiammazioni o infezioni. Dall’analisi emerge che sono variati almeno 7.000 geni.
Abbiamo quindi 7.000 testimoni o potenziali imputati da valutare con attenzione singolarmente o in gruppo nel processo che si sta aprendo, a cui si dovrebbero aggiungere anche altri imputati eccellenti che non possono essere valutati con i microarray, ad esempio neurotrasmettitori, sostanze endogene, ioni, meccanismi post-traduzionali (su proteine) che possono alterare l’espressione di una proteina, e la sua funzione senza interferire in alcun modo sulla sua espressione.
Conclusione
In questo ultimo post introduttivo abbiamo presentato un piccolo bagliore della difficoltà di questo lungo ed inesauribile processo verso ignoti che causano ogni anno una invalidità più o meno grave fino alla morte di tantissime persone nei paesi industrializzati. Per utilizzare un termine moderno si potrebbe parlare di un maxi-processo in cui gli imputati sono tra loro correlate con gerarchie complesse. Come già accennato, gli imputati sono in realtà numericamente molti di più di 7.000, ma fortunatamente non li prenderemo in considerazione tutti nel nostro blog; vedremo solo alcuni personaggi perché interessanti, ambigui, fortemente sospettati, antipatici, schivi o semplicemente perché si trovava lì al momento del delitto.
Alla prossima puntata.
Related Posts
- Quando il Cervello Decide il Suicidio (VIII Parte): Gli 007 del SNC
- Quando il Cervello Decide il Suicidio (V Parte): Il maggiordomo
- Quando il Cervello Decide il Suicidio (VI Parte): I Gemelli
- Quando il Cervello Decide il Suicidio (VII Parte): Dieci Piccoli Indiani
- Quando il cervello decide il “suicidio”: I Parte


Grazie mille per l’articolo!!!
Quindi questa e’ solo l’ultima parte dell’introduzione?? Poi vi saranno altre parte dedicate alle varie ricerche? Molto interessante!!
Grazie anche per aver segnalato i sintomi per identificare l’ictus, e’ una cosa molto utile conoscerli.
Bhé sì, all’origine l’introduzione consisteva in 10 post, poi ne ho tolti 7 ed ho accorciato due per evitare di annoiare.
Nelle prossime puntate ci sarà una eterogeneicità. A volte si parlerà di alcuni dettagli come nel prossimo, altre volte si tornerà a rivalutare il tutto secondo altri aspetti tagliati dall’introduzione per approfondire soprattutto le problematiche che incombono su questa patologia.
molto interessante, attendo le prossime puntate,mi serve molto per capire in più sono curiosa ed amo i racconti gialli.
vorrei approfittare per porre una domanda: entrano in gioco anche le lipofuscine?
Sinceramente non lo so,
dovrei indagare, purtroppo non ho una conoscenza enciclopedica dell’argomento, quindi è possibile che mi sia sfuggita una eventuale correlazione.
Per ora non ne ho mai sentito parlare e non ho letto niente a riguardo, ma non posso escluderlo.
Pasquale
ricercando notizie su quest’ argomento ho trovato molto interessante questa sezione. vorrei chiedere quanto tempo deve passare per accertarsi che dalla comparsa dei sintomi sopracitati si possa essere certi che l ischemia non ha comportato danni irreversibili? sono sufficenti le 24 ore? e in merito alla durata di questi sintomi, e’ normale che si protraggano per uno o anche due giorni?
infine mi sembra di capire che l azione medica tempestiva (entro le 3 ore dal manifestarsi dei sintomi) sia di massima importanza. cosa comporta il non iniziare una terapia adatta entro questo lasso di tempo?
avrei altre parecchie domande in merito, e ringrazio anticipatamente per il tempo che riserverete a questo mio “commento-richiesta informazioni”
Caro Gracy,
Ti chiedo scusa, ma ho letto il tuo commento solamente ora.
Per quanto riguarda i danni irreversibili, in genere si aspetta anche più di 24 ore poiché è abbastanza difficile fare un test completo e c’è anche una buona possibilità di recupero delle facoltà perse. Purtroppo tutto questo dipende dalle aree colpite, alcune non sono facilmente recuperabili, dall’età del paziente, che recupera meglio quando è molto giovane, e poi ovviamente da tanti fattori che dipendono da persona a persona.
I sintomi premonitori dell’ischemia non possono protrarsi per giorni, quello che si vedono sono gli effetti dei danni cerebrali, come la paralisi, la perdita della vista etc. Quindi difficilmente recuperabili al 100%.
Il non iniziare la terapia adatta entro le 3 ore significa semplicemente non fare nulla ed purtroppo affidarsi alla buona sorte. Ogni farmaco sperimentato fino ad ora ha avuto sempre scarso successo nonostante i neuroni fossero ancora vivi al momento dell’inizio della terapia.
Se hai altre domande o commenti non farti scrupolo, tuttavia se riguardano un ambito molto clinico tieni presente soprattutto che un medico sarebbe più indicato per determinati consigli e/o spiegazioni.
Mi occupo soprattutto di ischemia sperimentale piuttosto che di un ambito strettamente clinico.
ciao
Pasquale
Molto interessante e spiegato davvero bene. L’impostare la cosa come un giallo lo rende effettivamente più avvincente. Grazie per gli articoli
[...] http://www.molecularlab.it/insideneuroscience/?p=41 [...]